Нельзя заранее предугадать, кому суждено стать жертвой той или иной болезни. Ей может стать любой из нас, даже самые знаменитые и богатые люди беззащитны перед серьезными недугами. О болезни Паркинсона широко заговорили после того, как ей заболели такие известные люди, как Папа Римский Иоанн Павел II, Майкл Фокс – звезда фильма «Назад в будущее», боксер Моххамед Али… Свое название это заболевание получило по фамилии врача, впервые в XIX веке описавшего симптомы паркинсонизма. С тех пор минули многие десятилетия, но медики продолжают искать способы предупреждения, замедления, преодоления болезни Паркинсона.
Общие сведения о болезни Паркинсона
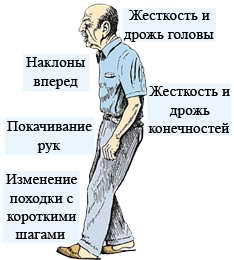
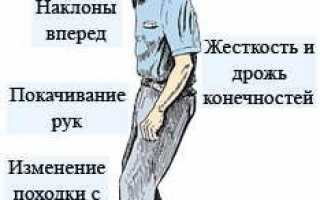
Болезнь Паркинсона относится к группе нейродегенеративных заболеваний головного мозга. Причины возникновения болезни по сей день остаются до конца не выясненными, однако можно с уверенностью говорить о наследственной предрасположенности. К основным признакам болезни Паркинсона относятся нарушение координации движений, скованность и замедленность при ходьбе, тремор (дрожание) рук, ног, подбородка. Чаще всего болезнь Паркинсона поражает людей пожилого возраста. Однако в процессе естественного старения отдельные признаки развития паркинсонизма могут постепенно выявляться даже у в целом здорового человека. Это заболевание чаще всего начинает проявляться после 50-60 лет, затем длительно и неуклонно прогрессирует до конца жизни больного. Болезни Паркинсона одинаково подвержены и мужчины, и женщины.
Различают две разновидности паркинсонизма: первичную и вторичную. Первичный паркинсонизм, который составляет 80% от всех случаев заболевания этим недугом, представляет собой собственно болезнь Паркинсона. Как правило, ее появление обусловлено наследственными факторами. Вторичный паркинсонизм, по-другому – синдром Паркинсона, развивается на фоне других патологических состояний и заболеваний.
Врачи отмечают, что болезнь Паркинсона является сложным нейродегенеративным заболеванием, которое затрагивает миллионы людей по всему миру. Специалисты подчеркивают важность ранней диагностики, так как это может значительно улучшить качество жизни пациентов. Симптомы, такие как тремор, ригидность и замедленность движений, могут варьироваться у разных людей, что затрудняет установление точного диагноза. Врачи рекомендуют комплексный подход к лечению, включая медикаментозную терапию, физическую реабилитацию и психологическую поддержку. Они также акцентируют внимание на необходимости исследований для разработки новых методов лечения, так как текущие препараты не всегда эффективны и могут вызывать побочные эффекты. Важно, чтобы пациенты и их семьи были вовлечены в процесс лечения и понимали, что болезнь требует постоянного мониторинга и адаптации подходов.

Симптомы болезни Паркинсона
К основным проявлениям паркинсонизма относят следующие:
По мере своего прогрессирование болезнь Паркинсона у больного последовательно проходит пять стадий:
1. Признаки болезни в правой половине туловища.
2. Распространение симптомов на обе стороны.
3. Появление трудностей при удержании позы во время ходьбы и стояния.
4. Двигательная активность значительно ограничивается, передвижение возможно только с посторонней помощью.
5. Наступление полной обездвиженности, когда больной прикован к постели или инвалидному креслу.
Причины развития болезни Паркинсона
Медики выделяют три основных фактора, которые могут способствовать появлению и прогрессированию болезни Паркинсона: в первую очередь, это возрастные изменения и наследственная предрасположенность, однако болезнь может развиться и под влиянием неблагоприятных условий внешней среды.
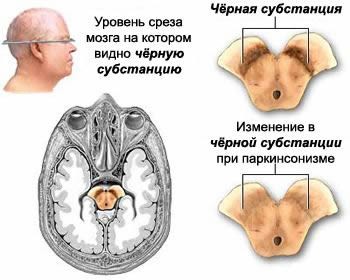
За тонус (напряженность) мышц человека, сохранение им определенной позы и то, как он контролирует свои движения, отвечают особые центры – базальные ганглии, расположенные в глубинных отделах мозга. Один из базальных ганглиев называют «черная субстанция». Это название ганглий получил из-за содержащегося в нем вещества темного цвета – дофамина. Именно дофамин позволяет центральной нервной системе контролировать движения тела и тонус мышц. Болезнь Паркинсона является дегенеративным заболеванием. Словом «дегенерация» в медицине обозначают увядание, постепенное отмирание. Каждые десять лет жизни человека в процессе естественного старения отмирают 8% клеток, в которых содержится дофамин. Признаки паркинсонизма начинают проявляться, когда таких клеток остается только 20%. У людей, не страдающих болезнью Паркинсона, это происходит в очень престарелом возрасте. Если же у человека обнаруживается болезнь Паркинсона, количество клеток, содержащих дофамин, начинает быстро уменьшаться в гораздо раньше, так как процесс увядания запускается в ускоренном темпе. Развитие болезни Паркинсона обусловлено наследственной предрасположенностью: риск заболеть значительно (примерно вдвое) увеличивается по сравнению со здоровыми генетически не предрасположенными людьми, если близкий родственник страдал болезнью Паркинсона. Роль наследственности проявляется не только в ускорении процессов дегенерации, но и в том, что она способствует их раннему запуску, повышая чувствительность базальных ганглиев к разнообразным внешним факторам: экологически неблагоприятной среде, отравляющим веществам, инфекциям.
Болезнь Паркинсона вызывает множество обсуждений и эмоций среди людей, столкнувшихся с этим диагнозом. Многие пациенты и их близкие отмечают, что первое время после постановки диагноза испытывают шок и страх перед неизвестностью. Однако со временем они начинают искать поддержку в сообществах, где делятся опытом и советами. Люди говорят о важности ранней диагностики и лечения, а также о необходимости понимания со стороны окружающих. Некоторые отмечают, что активный образ жизни и занятия спортом помогают справляться с симптомами. В то же время, многие подчеркивают, что важно не терять надежду и продолжать бороться, несмотря на трудности. Общение и поддержка становятся ключевыми факторами в жизни с этой болезнью.

Заболевания, вызывающие паркинсонизм
Вторичный паркинсонизм наиболее часто возникает при следующих патологических состояниях и болезнях:
Осложнения при болезни Паркинсона
Постепенно прогрессируя, болезнь Паркинсона ведет к выраженным эмоциональным и двигательным нарушениям, которые отрицательно влияют на социальную роль больного, ограничивая возможности его адаптации. Передвижение ограничивается, круг общения и интересов резко сужается, перемещение возможно лишь на незначительные расстояния, часто только с посторонней помощью, выполнение бытовых дел затруднено. Падения, вызванные нарушением равновесия, могут приводить к травмам различной степени тяжести, нарушения мочеиспускания – к инфекциям, а длительная обездвиженность обычно влечет за собой развитие пневмонии, которая обычно и является причиной смерти на пятой стадии болезни Паркинсона.

Диагностика заболевания
Для того, чтобы был поставлен точный диагноз, необходимо выявить, к какой разновидности относится паркинсонизм у пациента признаки: первичной – собственно болезнь Паркинсона, или вторичной, появляющейся как осложнение других заболеваний. Поэтому врачу важно знать, не было ли в жизни пациента факторов, которые могли привести к развитию вторичного паркинсонизма. К факторам такого рода относятся:
1) выраженный атеросклероз сосудов, вызванный отсутствием контроля за уровнем холестерина в крови
2) артериальная гипертензия
3) употребление наркотиков или прием некоторых лекарств, работа на вредном производстве
4) перенесенные больным инфекции и травмы головы
Больной должен обязательно быть осмотрен специалистом-неврологом, так как именно он может отличить начальные проявления заболевания от симптомов других болезней. На следующем этапе проводится индивидуальный подбор лекарств. Назначенные для лечения препараты помогают также убедиться в точности поставленного диагноза: если организм пациента реагирует на типичные противопаркинсонические препараты, значит, у больного действительно болезнь Паркинсона, а не симптоматический паркинсонизм.
Если у пациента обнаруживаются нехарактерные для данного заболевания симптомы, а эффективность назначенных препаратов минимальна, пациенту требуется дополнительное обследование. Особенно важно в этом случае пройти магнитно-резонансную (МРТ) или компьютерную (КТ) томографию головного мозга.
Лечение болезни Паркинсона
Перед лечащим врачом пациента, страдающего болезнью Паркинсона, стоят две основные задачи: приостановить отмирание ганглий, содержащих дофамин, и уменьшить проявление симптомов болезни. Среди ученых до сих пор нет единого мнения о том, можно ли замедлить прогрессирование этой болезни. Однако в любом случае полезными для больного будут являться прием большого количества антиоксидантов (витамин Е) и посильная физическая нагрузка в сочетании с лечебной физкультурой.
На ранних стадиях заболевания лекарственные препараты желательно как можно дольше не применять. Их использование целесообразно начать, когда у пациента появляются двигательные ограничения, мешающие ему осуществлять бытовые и профессиональные обязанности. Как правило, для лечения используют:
1) препараты леводопы – наком, мадопар, синемет;
2) препараты амантадина – мидантан, ПК-мерц;
3) ингибиторы моноаминооксидазы – юмекс (селегелин);
4) агонисты дофаминовых рецепторов – бромокриптин (парлодел), проноран, мирапекс;
5) антихолинергические средства – паркопан, акинетон, циклодол;
6) ингибиторы катехол-О-метилтрансферазы – комтан, тасмар.
Прием указанных препаратов , как правило, вызывает привыкание. Поэтому дозу препарата для получения стойкого лечебного эффекта нужно постоянно повышать. Это же, в свою очередь, приводит к появлению побочных эффектов. Чтобы избежать эту проблему, нужно придерживаться основного принципа борьбы с болезнью Паркинсона: начинать с мягких низкодозированных препаратов, не спеша повышать дозу, а также комбинировать препараты, которые имеют разные механизмы действия. Причем каждое новое средство добавляется исключительно по необходимости. Препараты леводопы очень эффективны, но применять их следует в последнюю очередь, особенно пациентам, возраст которых не достиг 65 лет.
Симптоматическое лечение
На устранение отдельных симптомов болезни Паркинсона направлено симптоматическое лечение.
Вегетативные нарушения устраняются с помощью мотилиума, слабительных средства, амитриптилина, детрузитола.
Депрессия, тревога, нарушения сна, хронические боли снимаются успокоительными средствами и антидепрессантами (амитриптилин, ципрамил, паксил, иксел, золпидем).
Поддержать память и внимание больного помогут реминил, кселон, сероквель, клозапин.
С назначенным врачом лечение всегда можно сочетать народные средства.
Если болезнь еще не застарелая, а сопутствующие расстройства не обнаружили себя, хорошо использовать отвар овса. Стакан зерен, не очищенных от шелухи, нужно высыпать в эмалированную посуду, залить тремя литрами воды и варить в течение часа на слабом огне. Особенно хорошо делать это в духовке. Приготовленный отвар пить вместо воды, причем свою целебность он сохранит двое суток, по истечении которых нужно приготовить новый отвар. Курс лечения составляет три месяца.
Полезно также пить два раза в день по трети стакана свежевыжатого вишневого сока, однако противопоказанием к его употреблению являются запоры и повышенная кислотность желудочного сока.
Можно три раза в день пить после еды по трети стакана свежего сока из листьев шпината. Готовить его необходимо непосредственно перед употреблением.
Эффективно в течение месяца каждый день один раз в день жевать прополис после еды, глотая при этом слюну. Первую половину месяца жуют по два-три грамма ежедневно, а во второй половине курса — по 1-1,5 грамма.
При лечении болезни Паркинсона народными средствами широко используют также травяные настои и отвары.
Настой люцерны очень действенен, если паркинсонизм возник в результате отравления, болезни печени или гипертонии. Одну столовую ложку собранной во время цветения травы люцерны, хорошо высушенной и измельченной, вечером нужно залить 0,5 литра кипятка и оставить в термосе до утра. Утром настой необходимо процедить, а затем выпить в течение дня, раздели на три равные порции. Каждый день нужно готовить свежий отвар и продолжать его употребление до улучшения состояния больного.
Полезен также настой шалфея. Для его приготовления 1 ст.л. измельченной травы вечером нужно залить в термосе 200г. кипятка и настаивать в течение ночи. Утром настой надо процедить, разделить на четыре равные порции и выпить по одной после каждого приема пищи, запивая рисовым отваром ли киселем.
Еще один народный способ помощи больным болезнью Паркинсона рекомендует использовать хризантемы. Нужно собрать лепестки цветов и высушить их. Вечером 5 ст.л. лепестков залить в термосе 1 л кипятка, настаивать в течение ночи, утром процедить и пить после еды по одному стакану 4 раза в день. Каждый день настой должен быть свежеприготовленным.
Когда симптомы болезни только начали проявляться, эффективно применять следующий настой. Для его приготовления нужно смешать по 1 части измельченного корня валерианы, травы омелы белой, душицы и тысячелистника, залить столовую ложку смеси стаканом кипятка, затем настоять, пока настой не охладится, процедить и пить перед едой по полстакана 3 раза в день.
Народные целители также рекомендуют при болезни Паркинсона пить ежедневно понемногу красного вина и употреблять в пищу продукты, богатые кальцием. Вино принимают в малых дозах: от 1 ст.л. до 50 мл, в зависимости от реакции организма на него.
Если паркинсонизм появился в результате проблем с кровообращением, полезно есть лимоны и чеснок. Тем, кто перенес инсульт или страдает склерозом сосудов головного мозга, полезны пророщенные зерна пшеницы.
Можно также приготовить такой настой: по две части измельченной травы тимьяна ползучего и мелиссы смешиваются с душицей, мятой, омелой и пустырником, взятыми по одной части. Столовую ложку полученной смеси заливают кипятком и настаивают в термосе залить в термосе в течение часа, затем процеживают и пьют по полстакана спустя час после еды два раза в день.
Абсолютно безвредна для здоровья следующая смесь: берем по четыре плода шиповника, свежих веточек петрушки и укропа, лавровых листка, 1 чайную ложку черного чая, кожуру одного зеленого яблока, измельчаем и смешиваем, затем высыпаем в термос объемом один литр и заливаем доверху кипятком. Плотно закупориваем и укутываем термос, настаиваем средство 2 часа. Полученный напиток можно пить вместо чая целый день. Каждый день настой должен быть свежим. Курс приема – 45 дней, затем делаем 15-дневный перерыв. Такие курсы с перерывами проводим, пока симптомы болезни не отступят.
Вопрос-ответ
Что происходит с человеком при болезни Паркинсона?
Наиболее распространенные симптомы болезни Паркинсона включают тремор, болезненные непроизвольные сокращения мышц и речевые нарушения. В большом числе случаев болезнь Паркинсона приводит к инвалидности и потребности в посторонней помощи. У многих людей с болезнью Паркинсона также развивается деменция.
Какие ранние признаки болезни Паркинсона?
Признаки болезни Паркинсона на ранней стадии. Ранний Паркинсон характеризуется симптомами, которые могут варьироваться от легких до умеренных. К ним относятся тремор в покое, жесткость мышц, замедление движений и нарушение равновесия.
Нужно ли лечить болезнь Паркинсона?
В настоящее время болезнь Паркинсона считается неизлечимой, но обращение к врачу-неврологу на ранней стадии позволяет значительно замедлить или полностью остановить ее прогрессирование, максимально долго сохранять качество жизни пациента. Распространенность патологии составляет 150-200 случаев на 100 тыс.
Советы
СОВЕТ №1
Регулярно консультируйтесь с врачом-неврологом. Своевременная диагностика и корректировка лечения могут значительно улучшить качество жизни и замедлить прогрессирование болезни.
СОВЕТ №2
Занимайтесь физической активностью. Упражнения, такие как ходьба, плавание или йога, помогают поддерживать подвижность, улучшают координацию и общее состояние здоровья.
СОВЕТ №3
Обратите внимание на питание. Сбалансированная диета, богатая антиоксидантами, витаминами и минералами, может поддерживать здоровье мозга и общее самочувствие.
СОВЕТ №4
Присоединяйтесь к группам поддержки. Общение с людьми, которые сталкиваются с аналогичными проблемами, может помочь вам не чувствовать себя одиноким и получить полезные советы по управлению заболеванием.